Historiquement, les États membres qui composent l’Union européenne se sont régulièrement affrontés, notamment dans les espaces frontaliers mais, au lendemain de la Seconde Guerre mondiale, les logiques de conflits entre États se sont transformées en une dynamique de développement d’un destin commun.
Aujourd’hui, dans le contexte de la construction européenne, les régions frontalières sont certes des espaces d’opportunités et de ressources (Sohn, 2014), mais elles sont aussi devenues un terrain d’expérimentation et d’initiatives qui favorisent l’intégration européenne par des projets de coopération. Dans le champ de la santé, des initiatives ont permis d’améliorer l’accessibilité aux soins, de favoriser les échanges d’expériences et de bonnes pratiques et de soutenir des actions de prévention et d’éducation du patient.
L’objectif est de présenter les initiatives sur la dyade franco-belge qui ont permis de tisser des réseaux thématiques au point d’aboutir à des logiques structurantes où les offres de soins de part et d’autre de la frontière se sont transformées en espaces transfrontaliers de santé. Les politiques publiques régionales, soutenues par les directives européennes et nationales, ont pu mettre en œuvre de véritables innovations en matière d’organisation des soins en jouant sur les complémentarités. Quelles sont les dynamiques à l’œuvre et quelle est la pérennité des réseaux établis ?
Après avoir décrit la coopération franco-belge en matière de santé, nous verrons que la frontière est d’une part maillée par des réseaux transfrontaliers et d’autre part, que l’aide médicale d’urgence et le secteur médico-social ont été pensés dans des cadres transfrontaliers intégrés et complémentaires.
La coopération sanitaire franco-belge
Des règlements européens à la mise en place de coopérations concrètes
La construction européenne a érigé un dispositif de droit social international mondialement inégalé : les règlements européens de coordination des systèmes de sécurité sociale.
À l’origine, ce dispositif ne s’applique qu’aux travailleurs afin d’encourager leur mobilité professionnelle. Il permet de conserver les droits acquis et de recevoir des prestations à l’étranger. Aujourd’hui, il s’applique à tous les citoyens en essayant de prendre en compte les diverses formes de mobilité liées au travail, à la formation et aux loisirs : soins urgents ou nécessaires en cas de séjour temporaire à l’étranger ; soins pendant les stages d’étudiants en formation dans un autre État membre ; soins dans le pays d’emploi et dans le pays de résidence pour les travailleurs frontaliers ; soins en cas de transfert de résidence pour les personnes invalides ou handicapées; soins intentionnels ou programmés, soumis à une autorisation médicale préalable du système de sécurité sociale du pays d’affiliation.
Globalement, les personnes mobiles, soumises aux aléas des risques professionnels, sont en droit d’obtenir une prise en charge, une compensation ou une réparation par les différentes branches de sécurité sociale que sont les soins de santé, l’incapacité de travail, les accidents du travail, les maladies professionnelles.
Ce dispositif de coordination des systèmes de sécurité sociale constitue un des instruments de base du modèle social européen. La coopération sanitaire transfrontalière telle qu’elle s’est déployée dans l’espace frontalier franco-belge utilise les mécanismes de cette protection sociale européenne.
Au cours des trois dernières décennies, les cinq programmes Interreg ont permis successivement de développer des projets qui améliorent l’accès aux soins et qui créent des synergies entre les systèmes de soins frontaliers au bénéfice des patients. Sans ce levier, les coopérations qui existent aujourd’hui n’auraient jamais vu le jour. Les programmes Interreg donnent une légitimité d’action aux opérateurs des projets tout en leur apportant un soutien financier pour coordonner les initiatives de coopération.
Le programme Interreg I Pacte Hainaut/Nord Pas de Calais, spécifique à une partie de la dyade franco-belge a favorisé la rencontre des acteurs de la santé frontalière. Ceux-ci ont comparé l’organisation, le fonctionnement et le financement de leurs systèmes de santé et ont dégagé les points forts et les points faibles de chacun d’eux. Cette dynamique a fait émerger une logique de coopération basée sur la complémentarité qui s’est traduite dans une première convention inter-hospitalière en 1993.
Dès cette époque, les directions des établissements hospitaliers frontaliers du Nord-est de l’Agglomération lilloise, Mouscron (Belgique) et Tourcoing (France) ont créé des synergies entre leurs plateaux techniques pour offrir une réponse de proximité à des patients qui, atteints de certaines affections, étaient contraints d’effectuer de longs déplacements pour se soigner.
Les acteurs chargés du financement des prestations de santé de part et d’autre de la frontière ont signé une convention autorisant les assurés sociaux belges atteints du sida, habitant l’espace frontalier de Tournai-Mouscron, à bénéficier de soins dans le service universitaire des maladies infectieuses du Centre Hospitalier (CH) de Tourcoing. Les assurés sociaux français résidant dans cette même zone frontalière, qui ont une insuffisance rénale chronique, ont pu être dialysés au Centre hospitalier de Mouscron, soit à moins de dix minutes de leur lieu de résidence, ce qui leur épargne plus d’une heure de trajet lors de chaque séance de dialyse.
Grâce à l’application des procédures administratives et financières définies dans les règlements 883/2004 et 987/20091, les conventions de coopération inter-hospitalière qui ont vu le jour dans l’espace frontalier franco-belge, ont levé les obstacles administratifs et financiers au franchissement de la frontière grâce à la suppression de la condition de l’autorisation médicale préalable2 nécessaire au remboursement de soins programmés dispensés à l’étranger.
Une dizaine de conventions ont été élaborées pour répondre à la saturation des services de soins intensifs et de réanimation, soigner des patients souffrant d’affections ophtalmologiques, d’insuffisance rénale chronique ou leur permettre d’accéder à une Imagerie à Résonance Magnétique (IRM), d’effectuer une scintigraphie, d’accoucher ou de suivre l’évolution pédiatrique d’un nouveau-né à proximité de leur lieu de vie dans des délais raisonnables.
L’expérimentation d’une première zone franche sanitaire transfrontalière dans l’Union européenne
Lors du programme Interreg II, une étude sur l’utilisation conjointe de cartes de sécurité sociale française et belge « Transcards3 » a permis de structurer, à partir du 1er mai 2000, le premier territoire de santé transfrontalier franco-belge et européen.
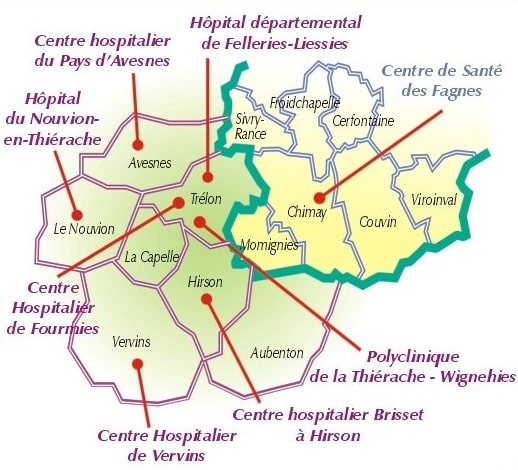
Source : Rapport d’évaluation CNAM-INAMI 2002.
Les assurés sociaux français ont pu utiliser leur carte de sécurité sociale « Sesam Vitale » à l’hôpital de Chimay (Belgique) et les patients belges ont pu faire de même de faire en cas d’hospitalisation à Felleries-Liessies, Fourmies ou Hirson (France). Cette innovation technique a levé les obstacles administratifs et financiers à l’accès aux soins frontaliers en Thiérache. L’autorisation médicale préalable au remboursement des soins dispensés de l’autre côté de la frontière a été abolie.
Cette initiative a favorisé, en outre, l’articulation entre les équipements et les services médicaux existants de part et d’autre de la frontière et l’attractivité du territoire à l’égard des professionnels de santé. Le concept fondateur de coopération sanitaire, à savoir la complémentarité entre les deux systèmes de santé, était ainsi concrètement appliqué.
Grâce au succès de cette coopération, une convention de coopération sanitaire a définitivement installé la préfiguration d’un territoire de santé transfrontalier, le 22 novembre 2002, et le projet d’élaboration de l’accord-cadre de coopération sanitaire franco-belge a pu être lancé.
De l’accord-cadre à la mise en place de ZOAST4
Les diverses initiatives de coopération sanitaire lancées entre 1992 et 2002 ont cependant révélé la lenteur des procédures de validation des propositions de conventionnement. L’instauration d’un accord-cadre de coopération sanitaire transfrontalier entre la France et la Belgique s’est avéré nécessaire afin de faire progresser la démarche de coopération et la légitimer au plus haut niveau institutionnel. La négociation de cet instrument juridique et de son arrangement administratif a duré près de trois ans : les ministres de la santé des deux pays l’ont signé le 1er juin 2005.
Ce traité sanitaire, signé, sous Interreg III, fixe les principaux objectifs de la coopération sanitaire transfrontalière qui vise à la fois à améliorer l’accès aux soins des populations résidant dans l’espace frontalier, simplifier les procédures administratives et financières, mutualiser l’offre de soins, favoriser l’échange de bonnes pratiques et réduire les coûts sociaux en diminuant les distances à parcourir, les déplacements, les interruptions de travail ainsi que les durées de séjours hospitaliers. Le périmètre regroupe à la fois les arrondissements frontaliers belges et les régions frontalières françaises. Le traité précise les autorités compétentes chargées d’élaborer les conventions définissant les modalités pratiques de mise en œuvre des coopérations et énonce trois modes de financement de prise en charge des patients sur le versant frontalier voisin : le règlement européen de coordination, la jurisprudence de la Cour de Justice de l’Union Européenne (CJUE ) et des tarifs négociés. L’accord-cadre, ratifié le 18 février 2011, a été mis en application après publication au Journal Officiel français et au Moniteur belge le 1er mars 2011.
Ce premier accord-cadre de coopération sanitaire dans l’UE a servi de modèle pour des partenariats établis ultérieurement entre la France et l’Allemagne, entre l’Espagne et la France, puis plus tardivement entre la France et le Grand-Duché de Luxembourg et entre la France et la Suisse5.
Ces dispositifs s’inscrivent dans l’esprit du législateur européen qui incite les Etats à développer des coopérations renforcées. Ils permettent de décliner concrètement l’intention du législateur européen exprimée à l’article 168 §2 du Traité de Lisbonne et à l’article 10§3 de la Directive 2011/24 sur les droits des patients en matière d’accès aux soins transfrontaliers.
La signature de l’accord-cadre a apporté un nouveau souffle à la coopération sanitaire franco-belge, en permettant l’élaboration de nouvelles conventions instituant, sur l’ensemble de l’espace transfrontalier, la création de territoires de santé transfrontaliers, les Zones Organisées d’Accès aux Soins Transfrontaliers « ZOAST », dont la structuration repose sur l’idée de bassins de soins transfrontaliers. L’espace franco-belge est ainsi couvert progressivement par sept ZOAST grâce au programme Interreg IV : trois sont instaurés en 2008, la ZOAST Ardennes, celle du Nord-Hainaut occidental, celle entre Arlon et Longwy limitrophe du Luxembourg. Quatre autres ZOAST sont créées entre 2010 et 2015.
Avec ces nouvelles conventions, la coopération sanitaire passe d’une collaboration inter-hospitalières à la mise en place de territoires de santé transfrontalier. L’offre de soins des deux versants est à présent articulée sur la mutualisation des capacités de l’offre de soins des deux territoires frontaliers et non plus par des interventions ciblées sur le traitement d’une pathologie ou le recours à un équipement spécifique. Cette approche innovante de la coopération apporte une meilleure prise en charge des patients et renforce les potentialités du territoire et notamment son attractivité pour les professionnels de santé. Une description de la genèse de chacun de ses territoires est entreprise afin de bien comprendre les dimensions d’innovation et comment s’est mise en place la complémentarité sur le plan territorial.
Depuis 2015, un espace frontalier franco-belge maillé par sept territoires de santé transfrontaliers (ZOAST)
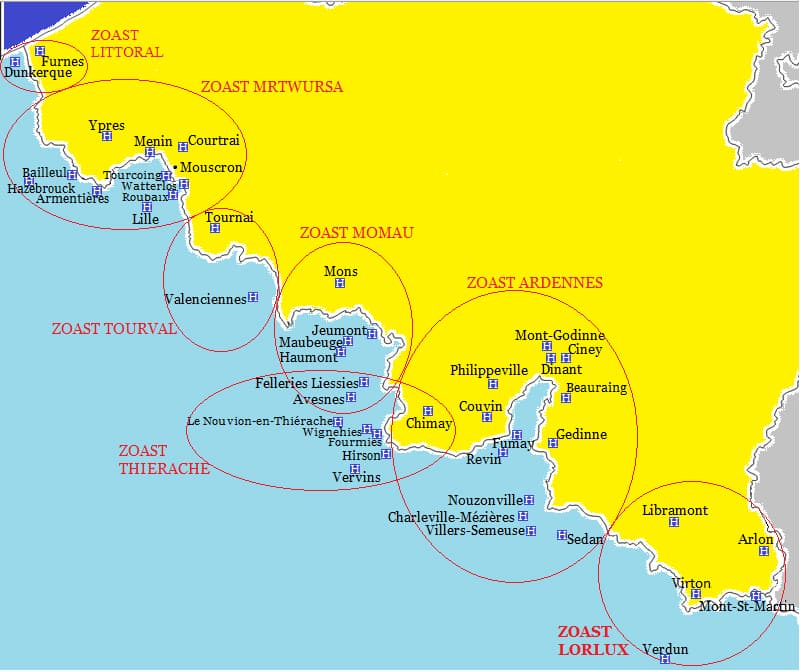
Source : E. Delecosse, F. Leloup, H. Lewalle (2017), p. 78.
La ZOAST ARDENNES, constituée début 2008, s’adresse aux patients du département des Ardennes françaises (à l’exception de l’agglomération de Charleville-Mézières) et de l’arrondissement de Dinant-Philippeville de la province de Namur et de la commune de Bouillon dans la province de Luxembourg en Belgique. Elle ouvre l’accès aux soins dans les établissements hospitaliers de ces territoires frontaliers, l’hôpital de Dinant et le Centre Hospitalier Universitaire de Mont Godinne, sur le versant belge, et, ceux de Charleville, Sedan et Fumay, sur le versant français.
Les patients sont pris en charge sur l’autre versant frontalier par leur propre système de sécurité sociale grâce aux règlements européens de coordination des systèmes de sécurité sociale. L’innovation réside notamment dans le fait que les patients ne doivent plus demander d’autorisation préalable à leur organisme d’assurance maladie. Les lecteurs de carte Vitale installés dans les établissements belges permettent d’enregistrer les patients français, de les immatriculer à la sécurité sociale belge et de procéder à la facturation des soins à l’organisme de sécurité sociale belge accrédité. Ce dernier récupère les frais déboursés au profit de l’hôpital belge, auprès du Centre des Liaisons Européennes et Internationales de Sécurité Sociale (CLEISS), l’organe de liaison français du règlement européen de coordination des systèmes de sécurité sociale, via son équivalent belge l’Institut National d’Assurance Maladie Invalidité (INAMI). Le tiers payant6 est appliqué aux patients français comme aux patients belges. Grâce à ces innovations, les patients sont traités sans aucune différenciation, comme s’ils étaient sur leur propre territoire national.
Fin 2009, la Caisse Primaire d’Assurance Maladie (CPAM) des Ardennes a proposé que les patients français résidant à l’ouest du département des Ardennes soient autorisés à se soigner au Centre hospitalier de Chimay (B), en raison des longs déplacements qu’ils devaient effectuer sur le territoire français, s’ils voulaient avoir recours à un établissement de même catégorie. Depuis 2012, les patients belges ont pu être admis dans l’établissement de réadaptation et de rééducation fonctionnelle de l’Union pour la Gestion des Établissements des Caisses de l’Assurance Maladie (UGECAM)7 des Ardennes pour y recevoir des traitements, souvent de longue durée, adaptés à leurs besoins.
Ce dispositif répond avant tout à l’absence d’infrastructures de soins hospitaliers dans le canton de Givet qui constitue une saillie en territoire belge. Plus de 95% des flux de patients (entre 8.000 et 9.000 depuis 2012)8 proviennent de ce territoire frontalier. Les patients français bénéficient ainsi de la proximité des établissements de Dinant et Mont Godinne et de médecins spécialistes9.
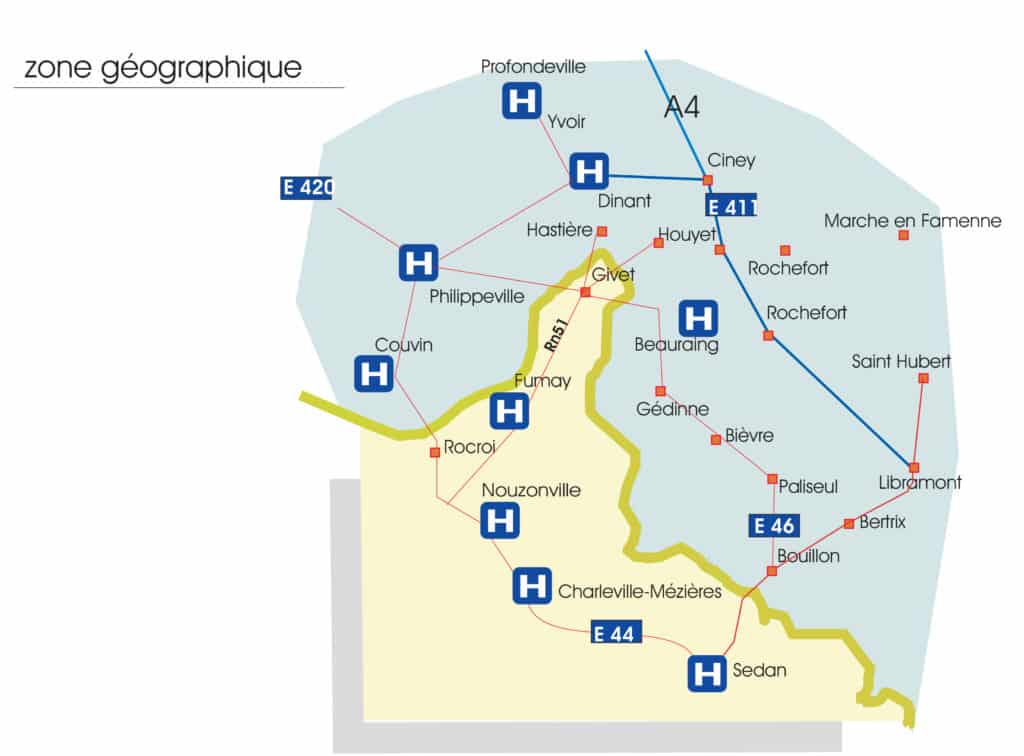
Source : CPAM des Ardennes, 2009.
La ZOAST MRTW URSA, créée en 2008, s’adresse aux patients belges de l’arrondissement de Mouscron et de la commune d’Estaimpuis en Belgique et sur le versant français aux assurés sociaux de la circonscription de la CPAM de Roubaix et de Tourcoing. Elle concerne les établissements hospitaliers de Mouscron, Roubaix, Tourcoing et Wattrelos qui sont tous les quatre localisés dans l’agglomération transfrontalière de Lille qui présente une forte densité de peuplement. Les quatre établissements ont noué diverses collaborations médicales dès 1993. La création de cette ZOAST a permis d’élargir ces dernières à divers domaines au point de créer un service d’urologie commun aux établissements de Mouscron et Tourcoing.
Les patients de cette ZOAST urbaine sont pris en charge de manière identique à ceux de la Zoast Ardennes. Depuis le début de cette ZOAST, les flux de patients entre les deux versants sont équilibrés.
En 2009, le dispositif a été étendu à d’autres établissements hospitaliers partenaires d’un projet Interreg dénommé « URSA » à savoir les hôpitaux d’Ypres en Flandre Occidentale, d’Armentières, de Bailleul et d’Hazebrouck à l’ouest de Lille en France, ce qui a permis aux patients de l’arrondissement d’Ypres et des circonscriptions françaises limitrophes d’Armentières et de Dunkerque de se soigner sans obstacle administratif et financier sur l’autre versant frontalier dans les établissements définis dans la convention.
Le 1er juin 2010, la convention a intégré le Centre Hospitalier Régional Universitaire (CHRU) de Lille et l’Algemeen Ziekenhuis Groeningen de Kortrijk. Le territoire de la ZOAST s’est élargi à l’arrondissement de Kortrijk (Flandre occidentale) et au territoire de la Caisse Primaire d’Assurances Maladie (CPAM) de Lille en France.
Enfin, en 2014, la convention ZOAST a été, une nouvelle fois, élargie à l’établissement de soins et de réadaptation fonctionnelle l’Espoir à Hellemmes-Lille. Des patients belges atteints d’affections neurologiques graves y sont pris en charge pour un long séjour à proximité de leur milieu familial. Le dispositif s’adresse aujourd’hui à plus de 500 000 habitants et comprend onze structures de soins hospitalières de taille notable.
La ZOAST LUXLOR, mise en œuvre le 1er juillet 2008, concerne les arrondissements frontaliers belges d’Arlon et Virton et celui de Briey en France, limitrophes du Grand-Duché de Luxembourg. L’établissement français situé à Mont Saint Martin, à proximité des frontières belge et luxembourgeoise, avait de sérieuses difficultés de recrutement de médecins spécialistes, n’était pas équipé d’IRM et disposait d’un plateau technique chirurgical utilisable uniquement pour de petites interventions. Depuis le début des années 2000, les patients français de ce territoire étaient acheminés à Arlon pour subir une IRM où, pour des raisons administratives et financières, ils étaient hospitalisés pendant une journée.
La ZOAST a contribué à renforcer la collaboration médicale entre les praticiens de l’hôpital d’Arlon (CSL Vivalia) et ceux de Mont Saint Martin (Hôtel Dieu SOS Alpha santé). Les gastro-entérologues et les urologues de l’établissement belge ont été autorisés à consulter à Mont Saint Martin. Les radiologues belges ont constitué un Groupement d’Intérêt Économique (GIE) pour gérer le plateau de radiologie de l’hôpital français et faire fonctionner l’IRM implantée depuis 2011 en vertu d’un accord entre la Direction de l’Agence Régionale de Santé (ARS) de Lorraine et les médecins belges. Enfin, une convention transfrontalière portant sur l’aide médicale urgente a été signée entre les deux établissements en 2008.
Comme la ZOAST est limitrophe du Grand-duché du Luxembourg, des démarches ont été entreprises pour que cette dernière puisse s’étendre aux assurés sociaux luxembourgeois. Un premier accord a été établi afin que les travailleurs frontaliers bénéficient de cette coopération. Un second accord a permis d’étendre le dispositif à l’ensemble des assurés luxembourgeois résidant dans l’espace franco-belge à partir de 2012.
Enfin, en 2014, la convention transfrontalière a été étendue au territoire du département de la Meuse en France et de l’arrondissement de Neufchâteau en Belgique en intégrant deux nouveaux établissements de soins (Verdun et Libramont) à la demande de l’ARS de Lorraine.
Cette convention génère un flux d’environ 4000 patients par an10.
Deux ZOAST, MONS-MAUBEUGE et TOURNAI VALENCIENNES, ont été créées en 2010 pour réunir les acteurs de la santé de l’espace frontalier dans les zones intermédiaires entre les ZOAST ARDENNES et la ZOAST MRTW pour améliorer l’accès aux soins des populations et développer des collaborations médicales. Enfin, la Thiérache dispose d’une ZOAST depuis 2012 qui élargit l’expérimentation « Transcards » décrite précédemment. La dernière ZOAST a vu le jour sur le littoral de la mer du Nord, le 1er janvier 2015.
Ainsi, l’espace transfrontalier franco-belge est couvert de la mer du Nord à la frontière luxembourgeoise par des ZOAST qui s’emboîtent. Chacune correspond à une forme originale de complémentarité entre versant belge et versant français en matière de santé publique. Depuis 2015, les conventions ZOAST favorisent une meilleure prise en compte de la complexité du système national voisin. Ainsi, à titre d’exemple, la ZOAST Ardennes permet la prise en charge des soins transfrontaliers par l’assurance obligatoire mais aussi par les couvertures complémentaires des mutuelles des patients français. Ces derniers sont en effet habitués dans leur cadre national à disposer d’une couverture globale intégrée.
La frontière franco-belge conçue comme un ensemble unique à partir de l’exemple de deux coopérations
La coopération franco-belge en matière d’aide médicale urgente (AMU)
Parallèlement au développement de la coopération sanitaire, une coopération transfrontalière en matière d’aide médicale urgente, régie par une convention spécifique, la convention d’aide médicale urgente, « AMU franco-belge » a été instaurée. Cette dernière signée le 20 mars 2007 entre les deux États a créé une nouvelle forme essentielle de collaboration, afin d’améliorer les chances de survie des patients et réduire les séquelles éventuelles liées à des accidents ou des affections tels que les accidents vasculaires cérébraux (AVC) et les infarctus du myocarde. Ce dispositif a été mis en œuvre dans chaque versant de l’espace transfrontalier franco-belge (Lorraine, Ardennes-Thiérache, Nord), dès le second semestre 2008.
Afin de réduire le temps d’Intervalle Médical Libre (IML), c’est-à-dire la durée entre l’appel à un centre d’appel unifié (le 100 en Belgique, le 15 en France, le 112 pour l’UE) et la prise en charge médicale par un prestataire de soins au chevet du patient, les Services Mobiles d’Urgence et de Réanimation (SMUR) français et belge interviennent désormais de part et d’autre de la frontière sur le territoire du pays voisin. Dans la pratique, un SMUR implanté sur un versant de la frontière peut prendre en charge, en seconde intention, lorsque le SMUR local n’est pas disponible au moment de l’appel, selon une grille de hiérarchisation des interventions, le patient du versant voisin, qui ne peut être soigné par le SMUR de recours de son territoire.
En outre, dans certains espaces frontaliers, notamment dans certaines zones de faible densité, comme le nord de la Lorraine, le département des Ardennes, la partie méridionale des provinces belges de Luxembourg et de Namur, où le temps d’IML peut dépasser les 20 minutes, qui est une norme maximale légale, une intervention en première intention a été développée avec l’accord des autorités et des acteurs concernés.
Pour réguler administrativement et financièrement cette coopération, des procédures adaptées, basées sur les mécanismes mis en œuvre dans les règlements européens de sécurité sociale ont été développées. Ce mécanisme de financement a été créé spécifiquement dans la convention SMUR car les modes de financement des services d’urgence reposent sur des pratiques tarifaires différentes de part et d’autre de la frontière. En France, les SMUR sont financés par le système de santé sur base d’un forfait calculé à la demi-heure ; celui-ci varie, selon certains paramètres, d’une base SMUR à l’autre. D’autre part, les interventions des SMUR, en Belgique, sont prises en charge par l’assurance maladie en fonction des prestations dispensées par les professionnels de santé. Avec la convention transfrontalière, l’octroi d’un forfait au SMUR belge intervenant en France se substitue aux prestations à l’acte, dispensées par les « urgentistes » belges. Ce dispositif a nécessité la création d’un « pseudocode » dans la nomenclature de l’assurance maladie belge. Ce tarif négocié constitue une des formes de financement de la prestation de santé transfrontalière prévue dans l’accord-cadre de coopération sanitaire franco-belge. La coopération franco-belge dépasse à présent le cadre purement médical.
La coopération sanitaire franco-belge concerne aussi le secteur médico-social
Depuis des décennies, des personnes âgées et handicapées françaises sont accueillies dans des établissements belges principalement dans la partie francophone du pays. Les premiers accueils de personnes handicapées françaises dans des établissements implantés en Wallonie remonte à plus d’un siècle. Cette mobilité s’est déployée de manière informelle. Les autorités compétentes sur le versant français (assurance maladie pour les mineurs et conseils généraux pour les adultes) ont agi quasi exclusivement au titre d’organisme payeur. Les établissements wallons accueillant uniquement des personnes handicapées françaises pouvaient exercer leurs activités sans être nécessairement agréés voire même inspectés par les autorités belges. Il a fallu attendre 1995 pour qu’un décret du gouvernement wallon définisse un régime dit « d’autorisation de prise en charge » pour instaurer un contrôle administratif wallon indépendant du financement de l’accueil des personnes handicapées françaises par les organismes français compétents.
Durant des décennies, le recensement exact des personnes handicapées (mineures et majeures) françaises séjournant dans des établissements wallons a fait défaut11. Dans son rapport à l’Assemblée Nationale française en 2013, le député Philip Cordery cite le chiffre de 6.620 personnes handicapées accueillies en Wallonie, qui seraient principalement originaires des régions frontalières avec la Belgique. Cependant, une analyse plus détaillée montre que les personnes handicapées françaises résidant en Wallonie proviennent de 42 départements et 17 régions françaises, dans leurs anciennes délimitations (Rapport de l’Inspection générale des affaires sociales (IGAS), septembre 2005).
Ces constats relayés au plus haut niveau de l’État français et de la Région wallonne ont favorisé l’adoption d’un dispositif de régulation transfrontalière de cette mobilité. En 2010, dans le cadre du programme Interreg IV, une proposition d’accord-cadre médico-social a été élaborée entre la France et la Wallonie. L’accord-cadre, signé le 21 décembre 2011 par la secrétaire d’État française aux personnes handicapées et la ministre wallonne de la Santé et de l’Action sociale, ne concerne cependant que les personnes handicapées, adultes ou enfants, accueillies en établissements spécialisés ainsi que l’hébergement d’une partie des enfants scolarisés fréquentant l’enseignement spécialisé.
Le recensement des personnes handicapées françaises accueillies en Wallonie n’a cependant pas été aisé à réaliser. Si pour les mineurs, les relevés ont pu être établis sans difficulté, compte tenu de la prise en charge par la seule assurance maladie, il n’en a pas été de même pour les personnes majeures, dont la prise en charge relève de plus d’une quarantaine de départements. La collaboration entre tous les acteurs concernés des deux versants frontaliers s’est avérée indispensable. Entré en application le 1er mars 2014, l’accord-cadre a favorisé, en plus du recueil des personnes handicapées, la mise en place d’une inspection commune entre autorités française et wallonne et un projet de réforme du décret wallon sur la prise en charge des personnes handicapées grâce à l’élaboration de nouvelles conventions de prises en charge des personnes handicapées mineures.
Ce dernier exemple et l’aide médicale d’urgence nous montrent l’existence d’une approche plus générale des politiques publiques en matière de santé. Ces dimensions globales qui concernent l’espace transfrontalier dans son ensemble viennent compléter les réponses plus locales des ZOAST.
Conclusion
La vision d’un espace transfrontalier, comme zone d’innovation, de coopération et d’intégration, résulte d’une évolution institutionnelle qui débute avec la création du Benelux et se poursuit avec les accords de la CECA, le Traité de Rome et les Traités européens qui ont été adoptés au cours des cinq dernières décennies. Cette dynamique résulte aussi des programmes d’actions communautaires « Interreg », liés à la mise en œuvre du Marché Intérieur à partir de 1992. En impulsant l’instauration de projets de coopérations transfrontalières, les différents programmes Interreg ont permis à des acteurs, institutions ou organismes, qui partagent des objectifs dans des champs d’activités similaires de part et d’autre d’une frontière de se rencontrer et de développer des actions et des projets enrichis de leur savoir-faire spécifique.
Depuis le programme Interreg I, jusqu’au programme Interreg V, les acteurs de la coopération transfrontalière franco-belge en santé ont bénéficié d’un soutien continu des autorités partenaires de ces programmes et de leur assistance technique pour développer une coopération structurée, l’institutionnaliser et la rendre pérenne en encourageant notamment le conventionnement inter-hospitalier et la définition de territoires transfrontaliers de santé (ZOAST). Ces derniers ont pour vocation soit de répondre à l’absence de traitements de certaines pathologies à proximité des lieux de vie des patients frontaliers, soit de pallier la carence de l’offre de soins observée dans un ou plusieurs domaines de soins. Dans certains territoires, la coopération comble les lacunes résultant de la pénurie de professionnels médicaux.
La complémentarité entre l’offre de soins des deux versants frontaliers s’est concrétisée grâce à l’application de procédures mises en œuvre par les règlements européens de coordination des systèmes de sécurité sociale, autorisant les assurés sociaux français et belge, à se soigner de l’autre côté de la frontière en étant couvert financièrement par leur système de sécurité sociale.
Fruit d’un long processus de construction des coopérations sanitaires franco-belge, les ZOAST constituent, à ce jour, une réponse adaptée aux besoins de soins des patients vivant dans les territoires frontaliers au sein de l’Union européenne. Elles concrétisent la démarche de complémentarité entre des systèmes de soins de pays limitrophes. Depuis 2015, près de 20 000 patients français et belges reçoivent régulièrement des soins indistinctement de part et d’autre de la frontière franco-belge dans le cadre des dispositifs transfrontaliers développés et ce, sans entrave administrative ou financière.
À l’intérieur de l’espace frontalier franco-belge, l’accès aux soins sur l’autre versant est désormais quasi identique, sur le plan administratif et financier, à celui dont bénéficie un assuré social frontalier dans son pays de résidence.
Si la coopération sanitaire transfrontalière étoffée par la convention d’aide médicale urgente et celle relative à la prise en charge des personnes handicapées constitue l’architecture d’une recomposition du territoire franco-belge découpé par la frontière en matière de santé, les acteurs locaux de la santé, qui en sont les réels dynamiseurs, doivent veiller à assurer sa pérennité. En dépit de cette dynamique positive, et alors que cette expérience fait des émules dans d’autres régions transfrontalières, une vigilance de tout instant s’avère indispensable. En effet, malgré les bonnes intentions des partenaires, les tendances centralisatrices et planificatrices constituent des menaces persistantes sur le maintien et le développement de cette démarche humaniste née et portée par l’Union européenne.
Bibliographie
- Delecosse Éric, Leloup Fabienne, Lewalle Henri, La coopération transfrontalière dans le domaine de la santé : principes et pratiques, Office des publications de l’UE, Luxembourg, 2017, 95 p. [En ligne] https://ressources.una-editions.fr/s/MymEMXRsWwp2TcW [consulté le 21/03/2021]
- Foucher Michel, Fronts et frontières, Paris, Fayard, 1988, 527 p.
- Lewalle Henri, La coopération sanitaire transfrontalière ou l’impact positif de l’intégration européenne sur les conditions de vie et l’état de santé, Gestion Hospitalière, 543, Paris, 2015, p. 117-121. [En ligne] http://gestions-hospitalieres.fr/la-cooperation-sanitaire-transfrontaliere/ [consulté le 21/03/2021]
- Lewalle Henri, La construction du partenariat transfrontalier, in sur Les soins transfrontaliers : une nouvelle donne. Modalités d’accès aux soins et prise en charge, Actes du Colloque du CISS, Paris, 2014, p. 19-24.
- Sohn Christophe, Modelling Cross-Border Integration: The Role of Borders as a Resource, Geopolitics, 2014-3, 19, p. 587-608.
Notes
- Antérieurement 1408/71 et 574/72
- Dispensée par l’organisme de sécurité sociale de l’assuré social-patient.
- Transcards est le nom du projet européen développé dans le programme TIC qui a permis de rendre interopérables les lecteurs de carte de sécurité sociale française et belge. Entre 1998 et 1999, ce projet a développé un logiciel qui permet d’éditer au sein de l’hôpital belge de Chimay, un formulaire « E112 Thiérache » au départ de la borne de lecture d’une carte vitale des assurés sociaux français résidents dans les communes définies. Cette innovation permet donc de se faire soigner de l’autre côté de la frontière en étant pris en charge par la sécurité sociale de son pays.
- Zone Organisée d’Accès aux Soins Transfrontaliers
- La Suisse attire un très grand nombre de travailleurs français, italiens et allemands. Elle applique les règlements de coordination des systèmes de sécurité sociale mais pas la jurisprudence de la CJUE.
- Par le tiers payant le prestataire (établissement hospitalier, professionnel de santé, …) facture directement les coûts des soins pris en charge par la sécurité sociale à l’organisme d’assurance maladie du patient lui évitant ainsi de faire l’avance des frais.
- Cette organisation regroupe les 225 établissements de soins de l’assurance maladie en France.
- Toutes les données sur les flux de patients sont extraites des rapports annuels d’évaluation de chacune des ZOAST depuis 2010.
- La zone française connait une forte pénurie de médecins à la fois spécialistes et généralistes mais aussi dans les domaines paramédicaux. Aujourd’hui, il n’y a plus qu’un médecin spécialiste à Givet, mais un nouveau projet Interreg V MOSAN permet a 10 médecins spécialistes belges de consulter au sein du Pôle médical de Givet.
- Rapports annuels d’évaluation des ZOAST depuis 2010 non publiés.
- Dans son rapport d’études au Ministre des Affaires sociales, sur « l’hébergement des personnes âgées et handicapées en Belgique», la Députée Cécile Gallez note en 2008 « une connaissance très approximative du phénomène (nombre de patients, types de handicaps etc.) ; une vision parcellaire de son impact financier, sauf pour les dépenses relatives aux enfants et relevant de l’assurance maladie, qui ne prend en charge qu’une faible partie de la dépense totale ; une absence de contrôle des établissements … ».





