La loi Hôpital Patients Santé et Territoires (HPST) du 21 juillet 2009 est un virage dans la politique de santé. Cette loi consacre la territorialisation de l’action publique par le phénomène de déconcentration des services de l’État en créant des pôles de décisions régionaux : les Agences Régionales de Santé (ARS), qui sont des établissements publics d’État à caractère administratif placés sous tutelle du ministère de la Santé ; elles regroupent 7 entités distinctes1. Les ARS disposent d’une autonomie relative dans leurs moyens d’action et dans la définition de la politique de santé, cela participe du mouvement « d’agencification »2. Leurs moyens d’actions sont essentiellement contractuels.
La loi HPST reconnaît dans son article 78 l’existence de la télémédecine et l’intègre au code de la santé publique à l’article L6316-1 dernier alinéa. Le législateur lie télémédecine et territoires d’un point de vue juridique « La définition des actes de télémédecine ainsi que leurs conditions de mise en œuvre et de prise en charge financière sont fixées par décret, en tenant compte des déficiences de l’offre de soins dues à l’insularité et l’enclavement géographique ». Le décret d’application3 définit la télémédecine comme : « des actes médicaux, réalisés à distance, au moyen d’un dispositif utilisant les technologies de l’information et de la communication », et instaure cinq actes : la téléexpertise, la téléconsultation, la télésurveillance médicale, la téléassistance médicale et la régulation du centre 15.
La notion de territoires n’est pas nouvelle en matière de réflexion sur l’offre et les besoins de santé ; en effet, l’histoire de la planification sanitaire est riche de tentatives de sectorisation de l’activité hospitalière. Trois générations de Schémas Régionaux d’Organisation des Soins (SROS) se sont succédé : 1991-1999, 1999-2004 et 2006-2011 (Lernout et al., 2007). La constitution de ces SROS repose sur une quantification des besoins de soins et de l’offre existante. Pour créer des zones d’action, des territoires de santé ont été définis selon diverses méthodes de construction : zonages hospitaliers, départements, bassins de vie, méthodes mixtes. Les caractéristiques finales de ces zones sont, elles aussi différentes : par exemple, le rapport est de 1 à 14 en matière de superficie : 25 km² en Île-de-France, à plus de 11 000 km² en Lorraine (Lucas-Gabrielli et Coldefy, 2010) (Lucas-Gabrielli et Coldefy, 2008). Les ARS sont chargées d’écrire un Projet Régional de Santé, dit SROS-PRS pour la période 2013-2017. Les SROS constituent le cœur du PRT et des programmes sont créés pour répondre à des enjeux spécifiques : Programme Pluriannuel Régional de Gestion du Risque, Programme Régional d’Accès à la Prévention et aux Soins, Programme Interdépartemental d’Accompagnement des Handicaps et de la Perte d’Autonomie et un Programme Régional de Télémédecine (PRT).
Les ARS sont donc chargées de déployer la télémédecine sur leur territoire et pour cela disposent de différents moyens pour financer l’investissement : les contrats pluriannuels d’objectifs et de moyens, le fond d’intervention régional, avec des partenaires comme les collectivités territoriales, les fonds des contrats de plan État-Région ou les fonds européens FEDER. L’activité, quant à elle, est financée soit par prestation interétablissements (dans le cadre de projets entre établissements de santé, soit sur le fond d’intervention régional de l’ARS soit sur le fond d’intervention régional dédié à l’expérimentation dite « Art 36 »4 (de la LFSS pour 2014). Depuis 2018, l’avenant six à la convention médicale permet la rémunération des actes de télémédecine dans le droit commun, cette généralisation s’accompagne, avec le plan du gouvernement Philippe « Ma Santé 2022 », d’une définition publique et opposable des normes informatiques pour les industriels de la télémédecine. Nous revenons dans ce chapitre, sur la période qui va de la définition de la télémédecine dans le droit français de 2009 jusqu’à la généralisation de la pratique en 2018.
Les questions de recherche que nous nous posons sont : est-ce que la politique publique de télémédecine est territorialisée et quelles en sont les implications en matière de déploiement opérationnel ?
Nous analyserons tout d’abord le déploiement de la télémédecine comme une application régionale de la politique nationale. Dans un second temps, nous verrons en quoi ce déploiement implique paradoxalement un cloisonnement régional des projets.
Le déploiement de la télémédecine :
une application régionale de la politique nationale
L’écriture des PRT : l’affirmation d’une politique régionale ?
Les Programmes Régionaux de Télémédecine ont été écrits en 2011, soit un an après la parution du décret fixant la liste des actes. Le but de ces programmes est de faire ressortir un constat local nécessitant l’utilisation spécifique de la télémédecine (comme le phénomène de sous-densité médicale dans certaines zones et pour certaines spécialités), de décrire les actions prioritaires et les moyens d’y parvenir. Ce document est éminemment important car il reste la référence de la politique régionale jusqu’au futur Projet Régional de Santé.
Pour le ministère de la Santé, les finalités du PRT sont différentes selon les acteurs. Les industriels doivent avoir une visibilité sur les besoins régionaux. Les patients doivent bénéficier d’une prise en charge sécurisée. Les professionnels de santé doivent conserver la possibilité de promouvoir les bénéfices des actes. Enfin, les financeurs doivent avoir une visibilité sur les priorités de développement pour structurer les cofinancements sur la base de priorités partagées (DGOS, 2012).
Le PRT définit les actions et les financements permettant la mise en œuvre du PRS, les résultats attendus de ces actions, les indicateurs permettant de mesurer leur réalisation, le calendrier de mise en œuvre des actions prévues ainsi que les modalités de suivi et d’évaluation5.
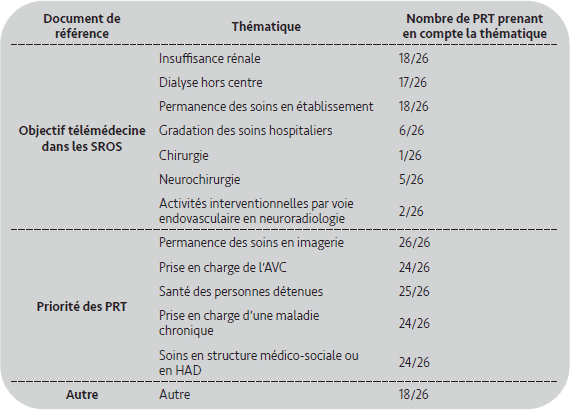
Si, d’un point de vue théorique, les ARS définissent la politique de santé, dans les faits, la Direction Générale de l’Offre de Soins (service du ministère de la Santé) édite un guide qu’il convient de suivre. Ce guide reprend les objectifs nationaux de déploiement de la télémédecine à décliner en région, ainsi que les documents de référence. Le tableau 1 reprend les objectifs dictés par le guide de la DGOS, ainsi que le nombre d’ARS ayant formulé chaque objectif dans son PRT. Nous pouvons voir que les objectifs propres au PRT sont bien pris en compte. À contrario, les objectifs de télémédecine propres aux SROS le sont inégalement. C’est notamment le cas pour les activités chirurgicales.
La majorité des ARS s’est appuyée sur des expériences préexistantes afin qu’une partie du PRT ne soit que la mise en conformité vis-à-vis de la réglementation de pratiques autodidactes. Les sujets concernant l’imagerie sont traités avec plus de facilité car les logiciels ainsi que les infrastructures permettant la réalisation de ces actes existaient avant 2010. Enfin, seulement 18 ARS sur 26 ont proposé au moins un objectif original en dehors des préconisations de la DGOS.
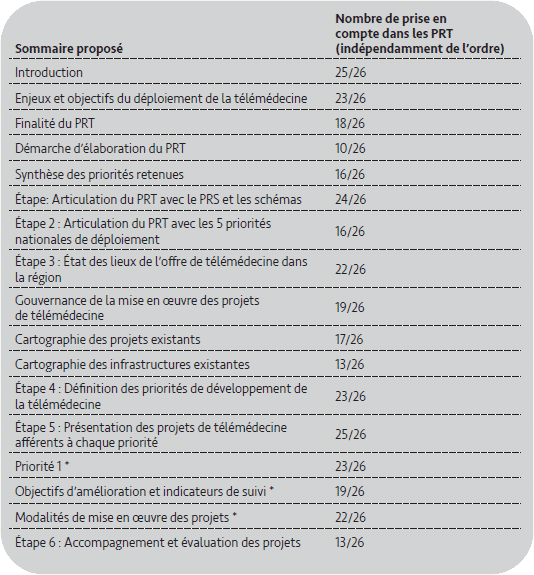
Dans son guide d’élaboration des PRT, la DGOS ne détermine pas seulement les objectifs, elle fixe aussi la méthodologie pour les atteindre. Un sommaire et le détail de ce que doit contenir chaque section est précisément établi (tableau 2). Plus encore que précédemment, les ARS suivent la structuration du guide d’élaboration. La démarche ainsi que la cartographie des infrastructures existantes sont les items les moins suivis.
* Le nombre de priorités différentes n’a pas été retenu dans le recueil, nous nous intéressons ici principalement à la démarche des ARS.
Si les ARS n’ont que peu de latitude pour choisir leurs thématiques prioritaires au moment de l’écriture de la politique régionale et si la méthode d’élaboration de cette politique est contrainte, que reste-t-il de l’autonomie des ARS et de leur mission d’élaboration de la politique régionale de télémédecine ? Peut-on encore parler d’une réelle décentralisation des services de l’État ? Nous ne nions pas que la politique de santé doit être la même pour l’ensemble du territoire national, mais les disparités d’offre, d’accessibilité et de consommation de soins montrent bien que des problématiques locales existent. D’autant plus que la télémédecine a pour principale ambition de réduire les inégalités d’accès aux soins, notamment en zones rurales, montagneuses et insulaires6.
Cette uniformatisation de la politique de télémédecine n’est qu’apparente ; en effet, chaque région établit ses priorités sans concertation avec ses voisins ; il n’existe à ce titre pas de programme interrégional de télémédecine. Si certains projets dépassent les frontières administratives des régions, cela est la volonté propre des ARS et des acteurs de terrain, mais à l’époque de l’écriture des PRT, cela ne semble pas être envisagé par le ministère de la Santé comme cela a pu être le cas pour la désignation des centres de prise en charge de maladies rares ou des centres de références pour les grands brûlés.
Les modes de déploiement par les ARS
Nous l’avons vu précédemment, la définition des territoires change d’une région à l’autre, ce qui influe nécessairement sur le constat en matière d’offre et de consommation de soins, les espaces ayant une plus grande superficie pouvant cacher des réalités différentes. Cela peut être le cas d’une polarisation départementale avec une concentration de l’offre dans une zone urbaine, augmentant la distance de recours de la population rurale. Mais la notion de territoire est absente en elle-même des PRT ; les références sont faites aux Schémas Régionaux d’Organisation des Soins qui les définissent. Il n’y a donc pas de territoires spécifiques à la télémédecine, l’espace régional est vu comme une ou plusieurs zones de projet avec des partenaires potentiels (établissements et professionnels libéraux).
Si les ARS ont des approches différentes concernant le constat de leur offre et des besoins de santé sur l’espace régional, les méthodes de déploiement de la télémédecine sont également différentes. À la lecture des différents PRT on peut catégoriser les modèles de déploiement en trois groupes (encadré n°1).
Pour les modèles « en silo » et « en appel d’offre », on assiste donc à la création de « frontières » qui ne sont pas spécifiquement territoriales mais qui sont propres à chaque projet et peuvent se superposer, se recouper sans forcément être continues. De plus, ces modèles de déploiement induisent une certaine forme de compétition entre les différents porteurs de projets, par la limitation des enveloppes allouées et le choix imposé par le nombre de projets, lui-même limité (Rauly, 2013).
Le modèle « systémique » n’a été rencontré qu’une fois en région Centre-Val de Loire. Cette vision régionale permet de saisir les complémentarités entre les différentes zones de l’espace régional, les établissements et les praticiens libéraux. Cette logique permet de s’inscrire dans une vision de l’offre de soins en matière de recours plus qu’en matière de spécialités, ce qui permet de décloisonner la prise en charge du patient par pathologie et d’avoir une vision globale de la santé centrée sur le patient. En effet, il s’agit bien d’une approche multipathologies en fonction des besoins du terrain et non un pilotage « par le haut » d’une filière particulière de soins à distance.
Cette approche est particulièrement adaptée au déploiement de la télémédecine, car si elle en définit les usages, elle ne se limite pas à une pathologie en particulier mais établit de nouveaux réseaux entre les praticiens de premier et de second recours. De plus, l’approche systémique permet de prendre en considération les évolutions au niveau des structures organisationnelles sans se limiter à une évaluation des coûts directs engagés versus les coûts de transport évités (Jean et al., 2011). D’un point de vue théorique, l’approche systémique est donc capable de prendre en considération 4 axes (Schindler et al., 2007) : l’axe téléologique (objectifs à atteindre), l’axe fonctionnel (activité processus), l’axe ontologique (structure interne : acteurs et ressources) et l’axe génétique (évolution dans le temps). La prise en compte dès la phase de conception de la politique régionale de ces 4 axes permet d’assurer la cohérence entre les différents objectifs, niveaux d’organisations, projets, en regard des processus et des ressources mobilisés dans le temps. Au centre de cette analyse, on trouve la recherche de la valeur qui est générée par cette nouvelle organisation des soins : gains de temps dans la rapidité d’accès au second recours (évitement d’un épisode aigu ou d’une complication), gains de temps dans la réalisation de l’acte (productivité du soin), mais aussi maitrise des coûts et satisfactions des parties prenantes.
L’affirmation des frontières régionales
Comment sont déployés dans les faits les projets de télémédecine ?
Les projets de télémédecine sont déployés par les acteurs de manière différente en fonction du modèle de déploiement choisi. Les ARS n’agissent elles-mêmes qu’indirectement sur le déploiement. Elles ont un rôle de maîtrise d’ouvrage, mais la maîtrise d’œuvre est assurée au plus près des acteurs par les groupements de coopération sanitaires télésanté ou GCS-télésanté (il en existe un par région). Les ARS définissent les chantiers prioritaires et allouent les budgets aux GCS-télésanté pour qu’ils accompagnent les praticiens libéraux et les établissements dans les usages.
Le financement de l’investissement est aussi à géométrie variable en fonction des priorités des conseils régionaux ; les fonds du contrat de plan État-région peuvent être mobilisés ainsi que les fonds FEDER. Pour l’investissement lourd dans les établissements, la télémédecine fait partie des avenants « systèmes d’information » des contrats pluriannuels d’objectifs et de moyens.
Les modes de financement des actes de télémédecine sont eux aussi à géométrie variable en fonction des territoires considérés. Les porteurs de projets définissent le plus souvent la volumétrie des actes dans le projet médical et négocient le modèle économique de chaque projet en fonction des besoins des structures ; le financement est donc original et propre à chaque projet. Le territoire régional devient, en ce sens, un espace politique sur lequel s’exerce le pouvoir de l’ARS, qui devient structurant à l’intérieur de ses frontières (Vulbeau 2013) et qui affirme ses limites. Nous allons prendre l’exemple du projet domoplaies pour illustrer ce constat. Domoplaies est un projet interrégional qui concerne un dispositif de téléconsultations et téléassistance pour des patients atteints de plaies chroniques et complexes. Le dispositif mis en place permet, à l’aide d’une tablette numérique, de prendre des photos de plaies et de partager un dossier de soins, réalisé par une infirmière, depuis le domicile du patient. Le but est donc de ne plus déplacer le patient ou le médecin. Ce projet a été déployé début 2014 en Basse-Normandie et en Languedoc-Roussillon. Ce projet s’appuie sur un réseau de soins dans chacune des régions avec des modèles économiques différents. En effet, en Basse-Normandie ce sont les infirmières libérales qui sont rémunérées forfaitairement quand les médecins experts sont salariés d’établissements de santé. En Languedoc-Roussillon, la modèle est inverse : ce sont les médecins experts qui sont rémunérés spécifiquement pour leur activité quand les infirmières sont salariées du réseau (hauchard, 2014). On peut donc voir que pour un même projet, les règles mises en place et négociées sont propres à chaque espace de projet7.
Seule la région Centre-Val de Loire a fait le choix de rémunérer l’intégralité des actes de télémédecine du moment que les professionnels de santé ont signé une convention avec l’ARS en cohérence avec son approche systémique.
Pour les patients hospitalisés ou éligibles à des forfaits (établissements médico-sociaux en budgets globaux), les professionnels ou établissements rendant l’expertise sont rémunérés par l’établissement demandeur qui touche le forfait. Cette rémunération se fait par prestation interétablissement qui est établie par convention entre les établissements contractants. Là encore, des différences peuvent exister pour une même expertise ; il est juridiquement possible à un établissement de facturer plus cher sa prestation à un établissement demandeur qu’à un autre.
Enfin, il existe une expérimentation nationale de télémédecine sur 9 anciennes régions (Alsace, Basse-Normandie, Haute-Normandie, Centre-Val de Loire, Languedoc-Roussillon, Pays de la Loire, Bourgogne et Martinique). Cette expérimentation dite « article 36 du PLFSS pour 2014 » a évolué au fil du temps, car elle ne concernait à son début que les patients atteints de plaies chroniques et complexes. Elle est aujourd’hui accessible à toutes les spécialités, du moment que le patient est en ALD (et que l’acte est en rapport avec l’ALD) ou qu’il est résident d’une structure médico-sociale. Cette expérimentation a également évolué dans les montants de prise en charge. Le caractère contraignant des critères d’inclusion à respecter étant jugé compliqué et concernant trop peu de patients, le nombre d’actes facturés n’a pas été communiqué par la CNAM-TS en charge de leur liquidation. À partir du 1er janvier 2017, cette expérimentation concerne l’intégralité du territoire national. L’objectif pour le ministère de la Santé est clair : favoriser l’augmentation du nombre d’actes afin de pouvoir réaliser des études médicoéconomiques de grande envergure sur les coûts évités grâce à la télémédecine.
La contractualisation a suivi le même mouvement de simplification que l’article 36. Au départ, les textes prévoient qu’un contrat de télémédecine soit passé entre les acteurs et l’ARS ainsi qu’avec la caisse d’assurance maladie (pivot) de la région, et une convention entre les parties prenantes du projet. Cette obligation de contrat permettant une régulation directe par l’ARS a été supprimée par une lettre d’engagement cosignée par les parties prenantes ainsi qu’une déclaration CNIL adressée à l’ARS.
La question de la norme et des stratégies industrielles
Pour réaliser les actes médicaux à distance, les professionnels ont besoin d’un outil permettant la dématérialisation sécurisée des flux d’informations. L’Agence des Systèmes d’Information Partagés de Santé (ASIP Santé) est l’agence publique chargée de créer les référentiels de sécurité propres aux données de santé et de garantir l’interopérabilité des systèmes d’information d’une part. D’autre part, elle déploie des projets d’envergure nationale de numérique en santé : c’est le cas du Dossier Médical Partagé (avant qu’il passe en 2017 sous maîtrise d’ouvrage de l’Assurance Maladie) ou de la Messagerie Sécurisée de Santé. La télémédecine n’est donc qu’une partie relativement restreinte des activités de cette agence. Les travaux de l’ASIP se sont essentiellement tournés vers la sécurité de l’hébergement des données de santé et de leurs flux de transfert.
Parallèlement, les ARS ont acquis, par la voie de marchés publics, des plateformes de télémédecine. Celles-ci ont pour objet de permettre le transfert des données nécessaires à la réalisation des actes de télémédecine. Plusieurs industriels de l’informatique médicale se partagent le marché (figure 1), avec une tendance assez forte à la concentration. En effet, les marchés arrivent à échéances et depuis la fusion d’Ideo In avec Covalia et le rachat d’Accelis Vepro et d’ETIAM par la Mutuelle Nationale des Hospitaliers, il ne reste que trois acteurs en capacité de proposer les solutions requises.
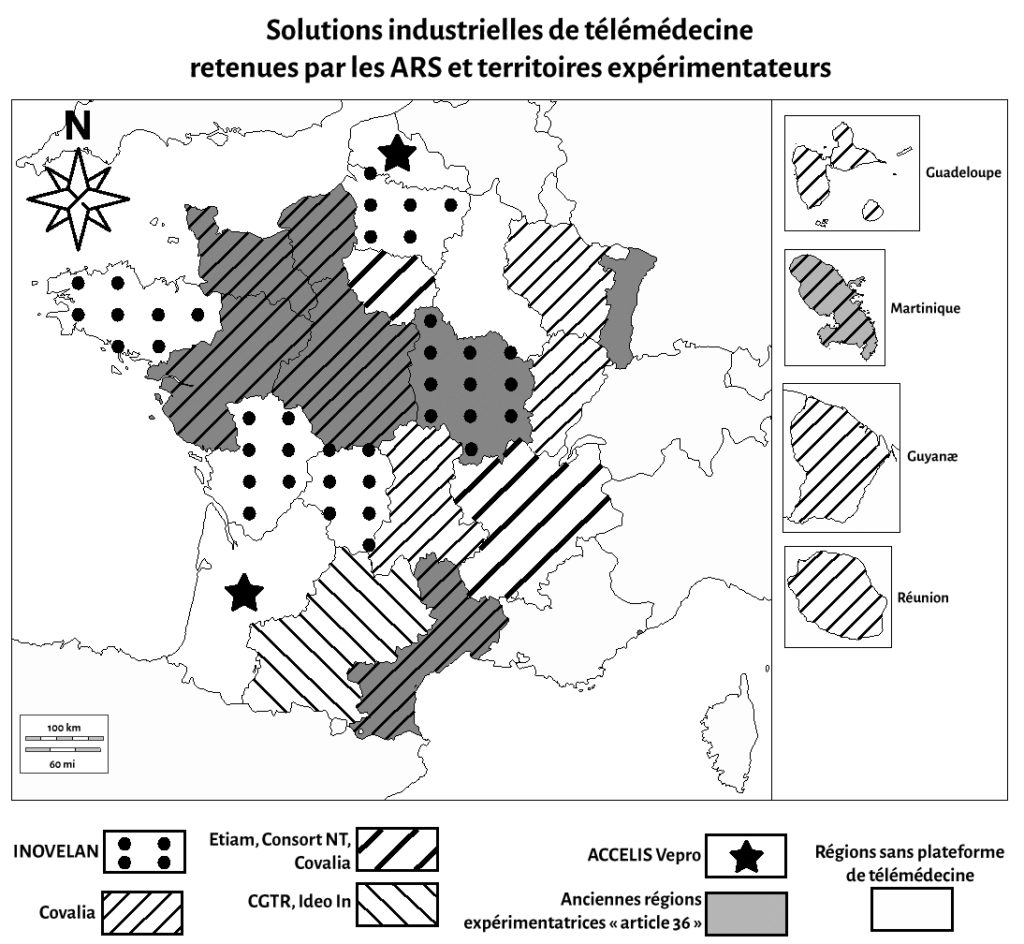
Sources : marchés de télémédecine.
On ne note pas de stratégie territoriale dans l’attribution des marchés ; il n’y a pas de gradient Nord-Sud ou Est-Ouest et les solutions ne sont pas contiguës les unes des autres. Il n’y a pas de segmentation dans les projets nationaux (bien qu’il n’y ait que deux industriels qui se partagent les anciennes régions-pilotes de l’expérimentation « article 36 »). La réforme territoriale issue de la loi NOTRe va amener de profondes modifications dans l’attribution des marchés publics dans la mesure où le périmètre d’action des ARS a été modifié pour s’adapter au territoire des nouvelles « grandes » régions.
La construction des marchés public reste indépendante aussi bien dans les besoins que dans les spécifications demandées par les ARS aux industriels. Les paramétrages et les versions d’un même logiciel sont donc différents d’une région à l’autre. La communication native entre régions ayant un même fournisseur n’est pas possible. Le premier obstacle technique est que l’hébergement des données n’est pas réalisé au même endroit (chaque région ayant le sien). La seule manière aujourd’hui de réaliser des actes transrégionaux est d’installer la même plate-forme de part et d’autre de la frontière administrative régionale.
Il n’existe pas à ce jour de profils ou de normes de données pour les actes de télémédecine. L’ASIP Santé ayant été saisie au printemps 2017, la démarche prendra plusieurs années. D’un point de vue général, les profils standards et les normes informatiques dans le domaine de la santé deviendront stables dans le temps avec la maturité des solutions techniques. Ce fut le cas avec la norme DICOM pour l’imagerie médicale ou les standards CDAR-2 concernant les examens de biologie. D’un point de vue concret il s’agit pour les industriels, les utilisateurs et la sphère publique, de la définition d’un langage commun pour rendre les solutions communicantes entre elles. La définition de ces profils, standards ou normes, passe au niveau international par l’organisation HL7 qui est une organisation à but non lucratif regroupant les principaux industriels œuvrant pour l’interopérabilité. Ces normes se construisent et sont adoptées par les industriels parce qu’elles représentent un bénéfice commercial ou d’efficacité de procédé industriel et non parce qu’elles sont imposées par la tutelle. Aujourd’hui, les coûts de transition que représente la modification des systèmes en place pour les rendre interopérables sont très élevés et ne présentent pas de garantie suffisante de rentabilité pour être adoptés.
Des exemples analogues peuvent être pris dans les stratégies de déploiement d’autres sujets de systèmes d’information de santé. Dans les années 1990, avec l’informatisation croissante des professionnels de santé, l’assurance-maladie a favorisé l’émergence d’un nombre important d’industriels : le GIE Sesam-vital en recense 165 pour les professionnels libéraux et 70 pour les établissements de santé (bien que 15% des éditeurs se partagent 80% des parts de marché). Ces logiciels gèrent la facturation mais, pour la plupart d’entre eux, archivent les dossiers patients. Vu qu’il n’existe pas de normes, il a fallu créer un système ad hoc pour permettre le transfert et le partage d’informations entre professionnels : le Dossier Médical Partagé qui, au-delà de son utilisation pour le moment discrète, aura coûté plus de 210 millions d’euros en 2012 (comptes, 2013). Au-delà de l’aspect financier, la dépendance au sentier (path dependency) dans les pratiques professionnelles est très importante dans le domaine de la santé, une innovation technique implique un changement organisationnel, ce qui retarde son adoption (Rauly, 2016).
Le numérique est souvent perçu comme une chance pour faciliter la communication et recréer du lien dans une logique d’équipe de soins dont les membres peuvent être distants physiquement. La manière dont les sujets sont traités réaffirme les frontières juridiques des porteurs de projets et enferme les territoires dans des trajectoires technologiques qui leur sont propres. Celles-ci répondent à un besoin géographiquement situé mais ne permettent pas la souplesse nécessaire dans le secteur de la santé. De plus, les coûts de transition pour rendre les systèmes interopérables représentent des coûts très élevés.
Conclusion
Avec une reconnaissance juridique, et sa prise en compte dans la politique régionale de santé en 2009, la télémédecine reste encore assez peu développée en France.
La politique régionale de santé, malgré le mouvement de décentralisation des services de l’État, reste encore très largement une déclinaison locale des objectifs nationaux. En effet, on remarque assez peu d’originalité dans l’écriture de la politique régionale de télémédecine, aussi bien dans les objectifs que dans les méthodes. Cela laisse supposer une certaine homogénéité des projets déployés. Cependant, les modèles de déploiement choisis sont différents entre les ARS. De plus, les modalités de financement de l’investissement comme des usages restent le fait d’accords locaux entre l’ARS et ses partenaires. Il est à noter que l’expérimentation du ministère de la Santé ETAPES vient d’être ouverte à l’ensemble du territoire national.
Si le déploiement et les projets sont traités de manière inégale en fonction des territoires, les solutions techniques posent d’autres problématiques. En effet, les outils techniques que sont les plateformes de télémédecine font l’objet de marchés publics régionaux. Différents industriels sont retenus aussi bien pour la partie logicielle qu’hébergement ; la communication entre régions (et parfois même entre différents projets d’une même région) s’avère alors impossible. Il n’existait pas avant 2019 de démarche concernant la production d’un profil ou d’une norme concernant les échanges en télémédecine opposable, ce qui rendait l’interopérabilité des projets inenvisageable. L’ASIP Santé a été saisie de la question en 2018, mais il faudra du temps avant qu’une norme soit adoptée, et cela posera le problème des coûts de transition aussi bien financièrement qu’en termes d’accompagnement au changement des pratiques professionnelles. La télémédecine conforte donc les frontières régionales en créant des frontières étanches en matière de communication, ce qui est paradoxal, alors même que les projets numériques sont perçus comme totalement déconnectés des problématiques territoriales.
Bibliographie
- CDC, Rapport annuel de la cours des comptes. Chapitre 5. Les téléservices publics de santé : un pilotage toujours insuffisant. Paris: Cours des comptes, 2013. [En ligne] https://ressources.una-editions.fr/s/t5k7TSWg7sqkYJB [consulté le 21/03/2021]
- DGOS, Guide méthodologique pour l’élaboration du programme régional de télémédecine. Direction générale de l’offre de soins, 2012. [En ligne] https://ressources.una-editions.fr/s/NeMAgy2HoF5DKjA [consulté le 21/03/2021]
- Hauchard Karine, Domoplaies : premier bilan et perspectives. Journées de l’ASIP Santé, Paris, 2014. [En ligne] https://sante-paca.fr/portail/domoplaies-premier-bilan-et-perspectives/slug/ [consulté le 21/03/2021]
- Jean Camille, Stal-Le Cardinal Julie, Jankovic Marija, Vidal Ludovic-Alexandre, Bocquet Jean-Claude, Évaluation médico-économique et organisationnelle pour la conception d’un système de télémédecine. Approche systémique et étude des valeurs, 9e Congrès International de Génie Industriel, Saint Sauveur, Canada, 2011. [En ligne] https://ressources.una-editions.fr/s/d3JtgH3rr2ii7Qr [consulté le 21/03/2021]
- Lernout Tiffany, Lebrun Louis, Bréchat Pierre-Henri, Trois générations de schémas régionaux d’organisation sanitaire en quinze années : bilan et perspective. Santé Publique, 2007-6, 19, p. 499-512. [En ligne] https://www.cairn.info/journal-sante-publique-2007-6-page-499.htm [consulté le 21/03/2023]
- Lucas-Gabrielli Véronique, Coldefy Magali, Les territoires de santé : des approches régionales variées de ce nouvel espace de planification. Document de travail de l’IRDES, 2008, 10. [En ligne] https://ressources.una-editions.fr/s/PgdPsQx5kdDk8zi [consulté le 21/03/2021]
- Lucas-Gabrielli Véronique, Coldefy Magali, Les territoires de santé : des approches régionales variées de ce nouvel espace de planification. Pratiques et Organisation des Soins, 2010, 41.
- Rauly Amandine, Dispositifs de rémunération de la télémédecine : de la diversité des propositions de contrats à la singularité du système de santé français. Journal de Gestion et d’Economie Médicales, 2013-7-8, 31, p. 473-486. [En ligne] https://www.cairn.info/revue-journal-de-gestion-et-d-economie-medicales-2013-7-page-473.htm [consulté le 21/03/2021]
- Rauly Amandine, Gouverner la télémédecine. Analyse institutionnaliste d’une nouvelle pratique médicale. Univeristé de Reims Champagne-Ardenne, Reims, 2016. [En ligne] https://hal.univ-reims.fr/tel-03053408/document [consulté le 21/03/2021]
- Schindler Aude, Bocquet Jean-Claude, Dudezert Aurélie, Systemic approach as a multi-criteria design method: healthcare R&D centre application. ICED, Paris, France, 2007. [En ligne] https://hal.archives-ouvertes.fr/hal-00158077/document [consulté le 21/03/2021]
- Touraine Marisol, Pacte santé territoires 1. Paris: Ministère de la santé, 2012.
- Touraine Marisol, Pacte santé territoires 2. Paris: Ministère de la Santé, 2012.
Notes
- Agences régionales de l’hospitalisation, ARH, les Directions régionale et départementales de l’action sanitaire et sociale, Drass et Ddass, les Union et Caisse régionales de l’assurance maladie, Urcam et Cram.
- L’agencification s’entend ici comme le mouvement de développement par le pouvoir central des agences publiques. Elles se définissent à l’aide de deux critères : l’autonomie relative (les feuilles de routes sont fixées par les orientations de l’exécutif) et la charge de la mise en œuvre d’une politique publique nationale.
- Décret n° 2010-1229 du 19 octobre 2010 relatif à la télémédecine.
- L’article 36 de la loi de la FLSS pour 2014 est le cadre d’une expérimentation (d’abord limitée à 9 anciennes régions, puis étendue à l’ensemble du territoire national en 2017). Elle vise à tester un tarif préfigurateur des actes de télémédecine afin de mener une évaluation médico-économique avant le passage dans le droit commun des actes de télémédecine.
- Décret n° 2010-514 du 18 mai 2010 relatif au projet régional de santé.
- Engagements pris par la ministre Marisol Touraine dans les pactes santé territoires 1 (Touraine, 2012) et 2 (Touraine, 2015).
- Il est à noter que cette différence n’est pas le fruit d’une négociation qui aurait mal abouti dans une région, mais bien de la volonté des acteurs.